Медицинская помощь при неотложных состояниях предполагает надежный сосудистый доступ для быстрой доставки лекарственных средств в системный кровоток, а дальше к органам и тканям – мишеням. “Золотой стандарт” на этапе “скорой помощи” – катетеризация крупной периферической вены, обычно на верхней конечности. Это быстро, безопасно для пациента, сравнительно несложно и достаточно надежно при грамотной фиксации катетера. При необходимости быстро ввести большой жидкости (например, при гиповолемии) можно катетеризовать вторую вену.
В силу индивидуальных особенностей некоторые человеческие организмы лишены заметных, контурированных подкожных вен. А когда эти вены нужны больше всего (опять же, при шоке), они имеют наклонность спадаться и поддаются катетеризации намного хуже.
Текст: Девятый вызов | t.me/ninthcall
Обладатель сертификата анестезиолога-реаниматолога на периферическую вену даже и не посмотрит, а введет катетер сразу в подключичную вену, которая всегда на месте, никогда не спадается и на полметра ближе к центральному кровотоку. Иной раз (говорят) лихачит с подклюкой и простой смертный врач скорой помощи, если раздобудет где-нибудь в ОРИТе заветный набор и подсмотрит через плечо реаниматолога технику выполнения манипуляции.
Но вот что прикажете делать, если вы застали пациента в состоянии клинической смерти (или, на иностранный манер, сердечной остановки)? Есть как минимум три вещи, которые важнее, чем сосудистый доступ: как можно более ранняя дефибрилляция (если ваша остановка shockable), непрерывный и качественный закрытый массаж сердца (то есть одна пара рук уже занята на постоянной основе) и искусственная вентиляция легких (то есть через каждые 30 компрессий, а это 15 – 20 секунд, вторая пара рук хватает дыхательный мешок и делает два вдоха). Тратить время на поиски периферических вен нельзя, а уже после третьего разряда (то есть в идеале через 4 минуты после начала реанимации) нужно вводить адреналин.
Стоит ли говорить, что пока ваш дюжий напарник продавливает грудину на 5 – 6 см с частотой 100 – 120 раз в минуту, подключичную вену у вас катетеризовать не получится.
Вот и приходилось при отсутствии вен мучиться с эндотрахеальным введением (долгий, ненадежный и неэффективный способ), пока не появились на мировом рынке устройства для внутрикостного доступа. Этому методу введения скоро уже исполнится 100 лет, но устройства для быстрой и безопасной установки канюли в кость появились на рубеже 20 и 21 века.
В России зарегистрированы и разрешены к применению как минимум два устройства: Bone Injection Gun (B.I.G.) – он выстреливает канюлю в кость с помощью пружины, и EZ-IO – он засверливает канюлю моторчиком.


Наиболее простое для доступа у взрослых место – бугристость большеберцовой кости. Установка канюли занимает считанные секунды, дальше нужно разрушить костные трабекулы путем форсированного введения болюса изотонического раствора из шприца, а затем доступом можно пользоваться как внутривенным.
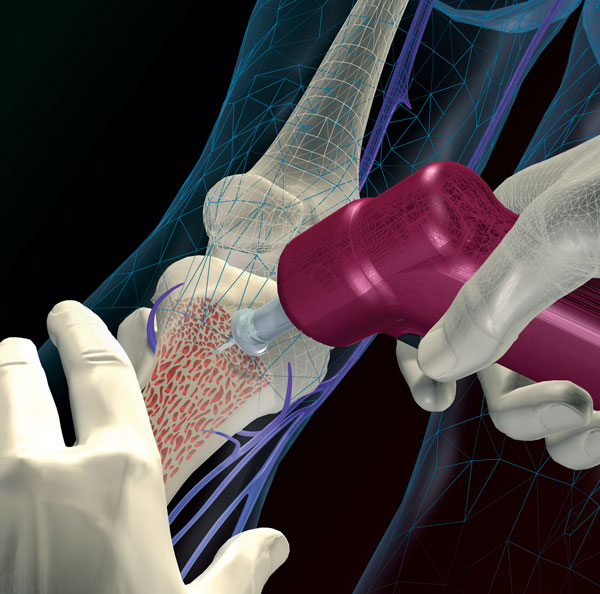
Производители декларируют скорость введения раствора и скорость поступления в системный кровоток, сравнимую с таковой при внутривенном пути введения. Струйная инфузия в кость, конечно, не польется, а для быстрого введения объема нужен мягкий контейнер (“лягушка”) и сдавливающая манжета.
В гайдлайне Европейского совета по реанимации 2015 года [1] внутрикостный путь введения лекарственных средств при остановке кровообращения рекомендован наравне с внутривенным (так было и в гайдлайнах 2010 года).
Но результаты недавнего исследования, опубликованные 6 января 2018 года на сайте журнала “Анналы экстренной медицины”, заставляют усомниться в равноценности внутривенного и внутрикостного видов доступа.
Итак, встречайте:
Внутрикостный сосудистый доступ связан с худшими выживаемостью и неврологическим прогнозом среди пациентов с внебольничной остановкой кровообращения
Takahisa Kawano, MD, PhD и др.
ЦЕЛЬ ИССЛЕДОВАНИЯ
Сравнить эффект внутрикостного и внутривенного доступа на исходы внебольничной остановки кровообращения
МЕТОДЫ
Проанализирована база данных по пациентам, входившим в ранее проведенное исследование PRIMED (в нем определяли оптимальное время для оценки ритма и эффективность устройств повышения внутригрудного давления при остановке кровообращения). В базе данных PRIMED были подробные сведения о сосудистом доступе. Благодаря этому отобраны пациенты, которым установлен только внутривенный или только внутрикостный доступ с первой попытки. Это очень важно, т.к. иначе можно было бы предположить: “долго пытались поставить вену, потеряли время, в итоге поставили внутрикостный, поэтому результат хуже”. Исключены пациенты с травмой, кровотечением, беременные, младше 18 лет.
Первичным оцениваемым результатом был благоприятный неврологический исход при выписке (3 и менее балла по модифицированной шкале Rankin).
Связь между видом доступа и исходом заболевания определялась методом логистической регрессии с учетом возраста, пола, изначально зафиксированного ритма сердца, наличия свидетелей, реанимации посторонними, использования общедоступного автоматического дефибриллятора, местонахождения пациента, времени прибытия “скорой помощи”.
РЕЗУЛЬТАТЫ
Из 13155 включенных в исследование остановок кровообращения 660 (5%) получили внутрикостный доступ. В группе внутрикостного доступа 10 из 660 пациентов (1,5%) выписались из стационара с благоприятным неврологическим исходом. В группе внутривенного доступа этот показатель составил 945 из 12495 (7,6%). Внутрикостный доступ связан с худшей выживаемостью после внебольничной остановки кровообращения (отношение шансов 0,24, 95% доверительный интервал 0,12 – 0,46).
ЗАКЛЮЧЕНИЕ
У взрослых пациентов с внебольничной остановкой кровообращения внутрикостный сосудистый доступ ассоциирован с худшими неврологическими исходами, чем внутривенный.
ИСТОЧНИКИ
1. Рекомендации по проведению реанимационных мероприятий Европейского совета по реанимации (пересмотр 2015 г.). Под ред. Чл.корр. РАН Мороза В. В. 3-е издание, переработанное и
дополненное. — М.: НИИОР, НСР, 2016. — 192 с.
2. Annals of emergency medicine. Intraosseous Vascular Access Is Associated With Lower Survival and Neurologic Recovery Among Patients With Out-of-Hospital Cardiac Arrest. Takahisa Kawano et al. Published online January 06, 2018
http://www.annemergmed.com/article/S0196-0644(17)31907-8/fulltext







The results are a very different study. different from what is taught.
Вы путаете причину и следствие. Если у человека в клинической смерти есть возможность вколоться в вену – прогноз уже благоприятный и уже не важно куда вливали в вену или в кость. Хотя скорее всего в вену.
Тот случай, когда автор так хотел доказать свою правоту, что аж натянул сову на глобус